症状からさがす
胸やけ
胸やけとは、言葉の通り胸の中央あたりが焼ける感じ、酸っぱいものが上がってくる、胸のしみる感じ、ひりひりする感じ、呑酸、こみ上がってくるげっぷ、といった胃酸が上がってくるのを感じる不快感などを指します。
胸やけは消化器疾患の可能性が高く、特に多くみられるのは逆流性食道炎に伴う胸やけです。
もともと食道の粘膜は、胃酸に耐えられる組織ではないため、胃酸に触れるだけで荒れてしまいます。
本来、胃と食道の境目には「下部食道括約筋」という筋肉が存在し、食道に胃の内容物が逆流しないようになっています。「下部食道括約筋」の機能が低下することで、胃酸が食道へと逆流しやすくなります。
「下部食道括約筋」の機能の低下は、年齢による筋力低下、生活習慣や食習慣のほか、食道裂孔ヘルニアという病気によっても起こるとされています。
他に胃酸の逆流は胃酸の分泌過多、前かがみの姿勢や肥満によって胃に圧力がかかることで逆流しやすくなっています。
まずは胃カメラで、症状の原因となるような疾患がないか検査しましょう。
可能性のある病気:
逆流性食道炎
食道裂孔ヘルニア
食道がん
心臓の病気
腹痛
腹痛は消化器内科で最もよくある症状のひとつです。
症状の出現が緩徐で経過が長い → 機能性ディスペプシアや過敏性腸症候群などの機能性疾患や胃癌や大腸がんなどの悪性腫瘍を疑います。胃カメラや大腸カメラ、CT、腹部超音波検査などを実施して診断を進めていくこととなります。
腹痛の中には緊急で手術が必要となるような重大な病気が隠れていることもあります。強い腹痛が続くときは緊急性が高いことが多いです。夜間であっても救急病院を受診しましょう。
可能性のある病気:
急性胃腸炎
虚血性腸炎
機能性ディスペプシア
過敏性腸症候群
便秘
月経痛
胃潰瘍
十二指腸潰瘍
潰瘍性大腸炎
急性虫垂炎
急性胆のう炎
急性膵炎
大腸憩室炎
尿管結石
腎盂腎炎
大腸がん
胃がん
食道がん
クローン病
膵がん
胃痛
胃痛は、みぞおち付近の痛みを指します。医学的には心窩部痛といったり上腹部痛といわれたりします。その名の通り、胃に何か問題があるために痛みが生じることが多いですが、必ずしも胃が症状の原因とは限りません。
可能性のある病気:
急性胃炎
逆流性食道炎
機能性ディスペプシア
胃潰瘍
十二指腸潰瘍
急性胆のう炎
胃がん
急性虫垂炎の初期
食道がん
膵がん
症状が長く続く場合や胃薬などの効果が乏しい場合は、胃カメラや腹部超音波検査を受けて重大な病気が隠れていないか調べましょう。
胃もたれ
胃もたれとは、食べ物の消化が悪くなり、胃に長く停滞した状態で起こる不快な症状のことを指します。日常生活のなかでも比較的起こりやすい症状です。
可能性のある病気:
慢性胃炎
ピロリ菌感染
機能性ディスペプシア
胃下垂
胃がん
便秘
便秘とは、本来は身体の外に出すべき糞便を、十分量かつ快適に出すことができない状態のことです。一般的には「いつもより排便回数が少ない」状態を便秘ということが多いですが、いつものように排便できていても「過度にいきまないと出なくなった」、「便が硬くてなかなかでない」、「残っているようでスッキリしない(残便感)」なども便秘と考えましょう。
食べる量が不足していて、便の量が少ない(食物繊維不足など)
病気の影響で便が硬くなる(過敏性腸症候群、パーキンソン病、甲状腺機能低下症など)
病気の影響で腸の中が狭くなり、便が通りにくくなる(大腸がん、炎症性腸疾患など)
薬剤の影響で便が硬くなる(抗精神病薬、抗コリン薬、オピオイド系薬など)
加齢や病気の影響などで、便を排出する機能が低下する(腹圧低下など)
便秘は誰しも経験するもので、短期間ならまず心配ありません。食事や運動、排便習慣の見直しなどを行ない、様子をみてください。
便秘が長期間にわたり続く場合(慢性便秘症)は、消化器内科を受診しましょう。特に便秘のほかにも気になる症状がある場合や、市販の便秘薬を長年使っているような場合は、「たかが便秘」と考えず受診してください。
もともと患っている病気がある人、処方されている薬がある人で便秘が気になるようなら、気兼ねなくかかりつけの医師に相談してください。
慢性便秘症は50歳以下では女性に多いですが、男女とも加齢により増えてきて、70歳以降では男女差がなくなってきます。加齢により便秘が増える理由は、筋肉や神経の衰えにより排便しにくくなること、病気や薬の影響を受けやすいこと、食事や運動量が減ることなどが考えられます。
血便や腹痛を伴う場合や、便が細くなってきた場合は、一度大腸カメラを受けましょう。特に定期的に大腸がん検診を受けていない人は要注意です。
可能性のある病気:
機能性便秘
過敏性腸症候群
薬剤性
大腸がん
甲状腺機能低下症
腸閉塞
Parikinson症候群
下痢
急性の場合の多くは感染性胃腸炎です。腸を休め、整腸剤の投与でほとんどが改善しますが、細菌性の胃腸炎が疑われるときは抗生剤の投与を行います。
慢性の場合は以下に挙げる疾患が疑われます。原因を調べるために一度大腸カメラを受けることをおすすめします。
可能性のある病気:
感染性腸炎
飲酒によるもの
過敏性腸症候群
潰瘍性大腸炎
クローン病
大腸がん
甲状腺機能亢進症
吸収不良症候群
下血・血便
見た目に真っ赤な血のような便が出ることや、排便後ペーパーや便器に血液が付着している場合を指します。
血便の色や状態などにより、どこで出血が起きているかがある程度予想ができます。
安易に切れ痔だと考え、大腸がんや直腸がんの発見を逃してしまう危険性があります。
可能性のある病気
切れ痔
胃潰瘍
十二指腸潰瘍
虚血性腸炎
感染性腸炎
大腸憩室出血
潰瘍性大腸炎
クローン病
大腸ポリープ
大腸がん
直腸がん
吐き気
胃が強く収縮し、胃の内容物が食道に押し上げられて口から出ることを嘔吐といいます。吐き気は、嘔吐しそうな不快感のことで、悪心ということもあります。
特に食中毒、消化管や脳の病気によることが多く、緊急性が高い場合もあるので、下記のような症状や徴候がある場合には、医療機関を受診した方がよいでしょう。
嘔吐だけでなく下痢をする
吐き気や嘔吐が何日も続く
倦怠感がある
便や尿が出ない
腹痛が続く
頭痛がする
食べ過ぎやお酒の飲み過ぎが原因の場合は、安静にすると回復することがあります。
吐き気・嘔吐は乳児から成人まで、誰にでも起こります。
気持ちが悪くなってしまうものを見る、嫌なにおいを嗅ぐなどによっても起こることがあります。
可能性のある病気:
急性胃腸炎
腸閉塞
尿路結石
胃がん
食道がん
機能性胃腸症
脳血管障害
脳腫瘍
髄膜炎
前庭神経炎
食欲不振
食欲不振とは、何となく食欲がない、食べる量が減り食事を残すことが多くなった状態をいいます。
また、運動不足や加齢によるエネルギー消費量の減少も脳からの指令を滞らせ、食欲不振につながります。
消化器疾患やがんが隠れている可能性もありますので、CTや胃カメラ・大腸カメラでの精査をおすすめします。
可能性のある病気
胃がん
食道がん
膵がん
胃潰瘍
十二指腸潰瘍
甲状腺機能低下症
うつ病
認知症
肝硬変
うっ血性心不全
尿毒症
喉のつかえ感・異物感
喉のつかえ感・違和感とは、喉に違和感がある、喉がつっかえている感じがする、喉に何かが詰まっている感じがする、つばや食べ物が飲み込みにくい感じがする、何となく喉や口の中が苦い感じがする、といった症状を指します。
可能性のある病気
逆流性食道炎
咽喉頭逆流症
咽喉頭異常感症
咽頭炎
喉頭炎
扁桃炎
好酸球性食道炎
食道がん
食道カンジダ症
病気からさがす
食道がん
疾患概要
食道は咽頭から胃に至る管で、消化管の一部です。大人ですと30cm程度の長さを持っており、内部は滑らかな粘膜で覆われています。その粘膜の上皮から発生したがんが食道がんです。
食道がんは、男性の発症数が女性の約5倍、60、70代の高齢者に比較的多い病気です。飲酒量の多い人や喫煙者はリスクが高いことが明らかになっています。
原因・症状
主な原因としては、飲酒と喫煙です。この両方の習慣がある人の発症リスクは、相乗的に上昇します。
検査
上部消化管内視鏡検査(胃カメラ)であれば、早期の小さながんを発見することができます。また周囲への広がりや転移はCT・PET/CT検査で精査します。
治療
早期の食道癌であれば、内視鏡治療でとり切れる可能性があります。進行した場合は外科手術や抗がん剤治療(化学療法)、放射線療法が選択されます。
胃がん
疾患概要
胃がんは、胃の壁の内側をおおう粘膜の細胞が何らかの原因でがん細胞となり、無秩序に増えていくことにより発生します。がんが大きくなるにしたがい、徐々に粘膜下層、固有筋層、漿膜へと外側に深く進んでいきます。がんがより深く進むと、漿膜の外側まで達して、近くにある大腸や膵臓、横隔膜、肝臓などにも直接広がっていきます。このようにがんが浸み出るように周囲に広がっていくことを浸潤といいます。がんが漿膜の外側を越えると、おなかの中にがん細胞が散らばる腹膜播種が起こることがあります。また、がん細胞がリンパ液や血液の流れに乗って移動し、胃から離れた別の臓器で増える転移が起こることもあります。
原因・症状
胃がんは、早期の段階では自覚症状がほとんどなく、かなり進行しても症状がない場合もあります。
検査
上部消化管内視鏡検査(胃カメラ)で胃の中をよく観察します。早期の小さながんを発見することもできます。また周囲への広がりや転移はCT・PET/CT検査で精査します。
治療
胃がんの治療は、外科的手術、内視鏡治療、化学療法の3つが主体となります。がんのステージによって治療方法も決まってきます。がんが粘膜内にとどまっている初期のがんなら内視鏡治療で切除することができます。
大腸がん
疾患概要
大腸がんとは大腸の一番内側にある粘膜に発生するがんです。粘膜の正常な細胞が直接がん細胞に変化して発生するものと、良性のポリープが大きくなる過程でがん化して発生するものがあります。がん と診断された数)が1位の疾患であり、がんによる死亡数は第2位(女性では第1位)となっています。
原因・症状
早期の大腸がんでは自覚症状はほとんどなく、がんが進行し大きくなると血便、腹痛、便秘・下痢、便の狭小化、体重減少などの症状が現れます。また、がんの発生する場所によっても症状が異なります。肛門からの出血を痔と自分で判断して放置し、実は直腸がんであったり、便秘と思っていたら、実は結腸がんであったりすることがよくあります。「おしりの診察が恥ずかしい」といって病院に行きそびれてがんが進行してしまうことがないように注意が必要です。
検査
大腸がん検診としては、便潜血検査および下部消化管内視鏡検査(大腸カメラ) があります。
大腸がん検査で一般的に行われているのが便潜血検査 です。
治療
大腸がんの治療には内視鏡治療、手術治療、放射線治療、抗がん剤による治療などの方法があります。早期のものであれば、内視鏡治療で根治が得られます。
便潜血陽性
便潜血検査について
便潜血検査は、死亡率減少に効果的であると認められた大腸がん検診の検査です。ヒトの血液に反応し、下部消化管出血(大腸および肛門からの出血)を検出することができます。
検査方法
検査は、2日分の大便を検査専用のスティックで採取し、便に血液が混ざっていないかを診断します。通常は検査当日を含む3日以内の便で検査します。自宅で便を2回採取するだけなので、大腸がんの検査が初めてという方にとっても、受診しやすくおすすめです。
陽性になる割合
便潜血検査が陽性となる方は5~7%で、そのうち大腸がんがみつかる確率は3%程度といわれています。一見低い確率のように思われるかもしれませんが、大腸がんの罹患率(新たにがんと診断された人口の割合)が0.1%程度といわれていますので、30倍高い数値です。
便潜血陽性となる他の原因としては、痔や、硬い便を排出するときに肛門が切れて出血してしまう(切れ痔)など肛門付近からの出血の可能性や、大腸ポリープからの出血の可能性もあります。大腸内視鏡検査 を受けましょう。
大腸がんは早期発見が重要
大腸がんは、早期に発見すれば治癒が十分に期待できるがんです。
大腸ポリープ
疾患概要
大腸ポリープとは、大腸の粘膜層(最も浅い層)の一部がイボのように隆起してできたものです。大腸ポリープは、大腸がん・腺腫といった「腫瘍性ポリープ」と、炎症性ポリープ・過形成性ポリープ・過誤腫性ポリープといった「非腫瘍性ポリープ」に分類されます。
大腸がんについてはもちろん、腺腫に関しても大腸がんへと変化する可能性があるため治療が必要となってきます。大腸がんは最初からがんとして発生してくる場合と、腺腫が悪性化して大腸がんとなる場合があり、腺腫のうちから治療を行うことによって、大腸がんを予防することができます。
原因・症状
牛・豚の赤肉あるいはソーセージ・ハムなどの加工肉の過剰摂取、喫煙、飲酒が大腸がんの発生リスクを高める生活習慣が原因であるといわれています。
また、一般的に大腸ポリープは患者さんが自覚する症状はありませんが、肛門近くにポリープができることにより、血液混じりの便が出たり、粘液のようなものが付着した便が出たりすることがあります。巨大なポリープの場合、便の通り道が細くなり、腹部膨満感、腹痛、排便異常の症状が出現することがあります。
検査
大腸ポリープを見つけるスクリーニング検査としては、便に血液が混じっていないかを調べる便潜血検査を行います。2回施行し、1回でも陽性と判定されれば、下部消化管内視鏡検査(いわゆる大腸カメラ)を行います。また、血便、腹痛、便が細いなどの症状があったり、家族歴・既往歴で大腸ポリープが疑われる場合も、内視鏡による精密検査が行われます。
内視鏡以外の検査としては、下剤内服の上で炭酸ガスによって大腸を拡張させ、CT装置を用いて撮影することでポリープに対する精査を行う検査(大腸CT検査)や大腸カプセル内視鏡検査があります。これらの検査は、肛門から内視鏡を挿入する必要はありませんが、病変の組織を採取したり、治療を行ったりするためには、再度内視鏡検査を行う必要があります。
治療
良性腫瘍(腺腫)や大腸の薄い層までにとどまる大腸がんに対しては、内視鏡的治療が病変の大きさ、形に応じて選択されます。
ポリープの茎に金属の輪をかけて切り取る、ポリペクトミーという方法、粘膜の下に薬液を注入して病変を持ち上げてから金属の輪をかけて切り取る内視鏡的粘膜切除術(EMR)、粘膜の下に薬液を注入した後に電気メスで周囲の粘膜から切開していき、病変の剥離を行う内視鏡的粘膜下層剥離術(ESD)などがあります。
大腸の深い層まで達している悪性のものに関しては、外科的切除を行う場合もあります。
当クリニックでは、楽に受けていただくため鎮静剤を使用した大腸内視鏡検査を行っています。小さいポリープであれば、外来で内視鏡的切除を行うことができます。
胃・十二指腸潰瘍
疾患概要
胃や十二指腸の粘膜が一部でただれた状態を指します。悪化すれば、穴があく(穿孔)することもあります。
原因・症状
自覚症状で最も多いのが、みぞおちの痛みです。胃潰瘍の場合は、食事中から食後に起こることが多く、十二指腸潰瘍の場合は、空腹時、特に早期に痛むことが多いです。胃もたれ、吐き気、嘔吐、食欲不振、胸やけ、を伴うこともありますが、自覚症状が全く
検査
上部消化管内視鏡検査(胃カメラ)で、潰瘍を確認します。また、ヘリコバクター・ピロリの感染の有無については、胃カメラだけではなく採血や呼気試験などで行います。
治療
必要があれば、内視鏡で止血処置を行います。潰瘍の治療は、胃酸分泌を抑制する薬を内服します。ヘリコバクター・ピロリの感染が確認できれば、潰瘍治癒後に除菌治療を行います。
胃食道逆流症(GERD)
疾患概要
胃食道逆流症(GERD)とは、胃内容物の食道へ逆流しておこる病気の総称であり、逆流性食道炎の合併、あるいは胸やけを中心とした逆流症状が生じることで健康な生活が妨げられているものと定義されます。
原因・症状
本邦では、食生活の欧米化、胃酸分泌量の増加、ピロリ菌感染率の低下や高齢人口の増大などにより、内視鏡検査で逆流性食道炎と診断される患者数は過去20年ほどの間に急増しています。
検査
胸やけ症状がどの程度であるかを問診し、合わせて内視鏡検査を行うことで食道に炎症があるかどうかを確認します。食道炎があれば逆流性食道炎、内視鏡的に食道炎を認めなければ非びらん性胃食道逆流症(NERD)と診断します。
内視鏡検査がすぐに出来ない場合には、まずは酸分泌抑制薬であるプロトンポンプ阻害薬(PPI)を短期間試験的に投与することにより、症状の改善があるかどうかをみるPPIテストが行われることもあります。
一般的に逆流性食道炎の内視鏡分類にはロサンゼルス分類が使用されています。内視鏡での重症度は粘膜障害の拡がりの程度によりグレード AからDまでの4段階に分類され、一般的にグレードA・Bを軽症型、グレードC・Dを重症型と診断しています。PPIを内服後も逆流症状が治まらない場合には,大学病院を中心とした専門施設でさらにpHモニタリングや食道内圧検査等を追加し、病態を詳しく調べる必要があります。
治療
GERD治療の目標は、症状を軽減しQOLを向上させることです。過食や脂肪分摂取過多を避ける肥満の予防などの食事・生活指導も有効ですが、それだけでは不十分なことが多いのが現状です。そのため、GERD治療には酸分泌抑制薬が必要となり、PPIが第一選択薬となっています。8週間のPPI投与により、多くの症例では逆流性食道炎の粘膜傷害が治癒しますが、それでも良くならない場合には、最近ではP−CABという新しいタイプの酸分泌抑制薬を使用します。
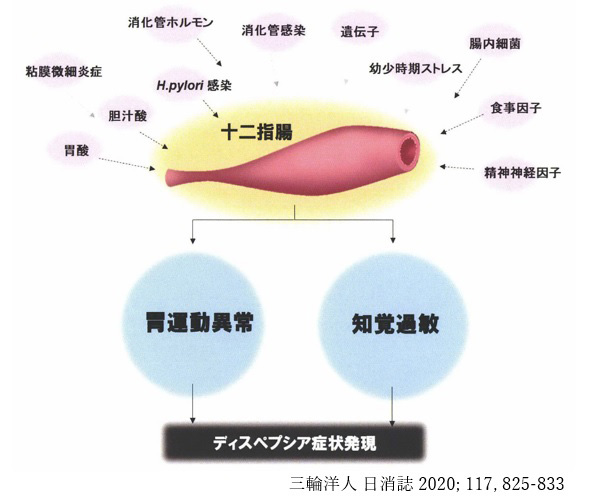
機能性ディスペプシア
疾患概要
機能性ディスペプシア(functional dyspepsia: FD)は、消化性潰瘍やがんなどの器質的疾患がないにも関わらず、胃の痛みやもたれ感等の心窩部(しんかぶ)を中心とした症状を呈する疾患です。機能性ディスペプシアは、患者さんの生活の質(quality of life:QOL)に与える影響が大きいため、正しく理解して治療していくことが重要となります。
原因
原因については、下の表に示すように様々な要因があり、実際は多因子が複雑に影響していると考えられています。
検査
機能性ディスペプシアの診断において、胃がんなどの悪性疾患を含む器質的疾患を否定することが重要となります。器質的疾患を除外するために、詳細な問診や身体診察、血液検査やCT検査、内視鏡検査等の画像検査が必要になります。また、機能性ディスペプシアの診断基準には2014年に作成された「Rome(ローマ) IV基準」が用いられています。
治療
一般的な機能性ディスペプシアの治療薬としては、「酸分泌抑制薬」「消化管運動機能改善薬」「漢方薬」「抗うつ薬」「抗不安薬」などがあげられます。さらに、ヘリコバクター・ピロリ除菌療法や心理療法なども有効であることが示されています。実際には、症状が多様であり、複数の薬剤を用いて治療方針を考える必要があります。また、症状が生活のリズムと関連していたり、特定の食事(高脂肪食や香辛料)で症状が悪化したりする場合もあり、詳細な問診が重要となります。
ピロリ菌感染
疾患概要
ピロリ菌は、正式にはヘリコバクター・ピロリという細菌で、胃の中に生息しています。
原因・症状
ピロリ菌はひとからひとへ、口から感染するといわれており、特にピロリ菌に感染しやすいのは乳幼児期と考えられています。乳幼児期に感染が成立し、成人になってからの感染はまれとされています。親・兄弟がピロリ菌に感染している方は、自分もピロリ菌に感染している可能性があります。
検査
ピロリ菌の感染の有無を調べる検査には、大きくわけて内視鏡(胃カメラ)を使った検査法と内視鏡を使わない検査法があります。
治療
ピロリ菌の有無を早期に診断し、陽性の方はできるだけ早く除菌することが、がんの抑制につながると考えられています。除菌治療は胃の粘膜萎縮が進んでいないうちに行うほど効果的でありますので、若いうちに行うことが望ましいといえます。
除菌治療は、胃酸を抑える胃薬(酸分泌抑制薬)と抗菌薬2種類の3剤を朝・夕の2回1週間内服します。飲み切って4週間以上あけた後に、尿素呼気試験または便中ピロリ抗原検査で除菌が成功しているか確認します。約80~90%の方が1回目で除菌が成功するといわれております。残念ながら1次除菌で除菌成功しなかった方は2次除菌といって、抗菌薬の種類を変えて同様に1週間薬を内服することになります。ここまでは、保険診療で行うことができます。
ただし、除菌後に胃がんが発生することがありますので、ピロリ菌の感染を指摘された方は除菌後も年に1度程度の定期的な内視鏡検査が大切です。
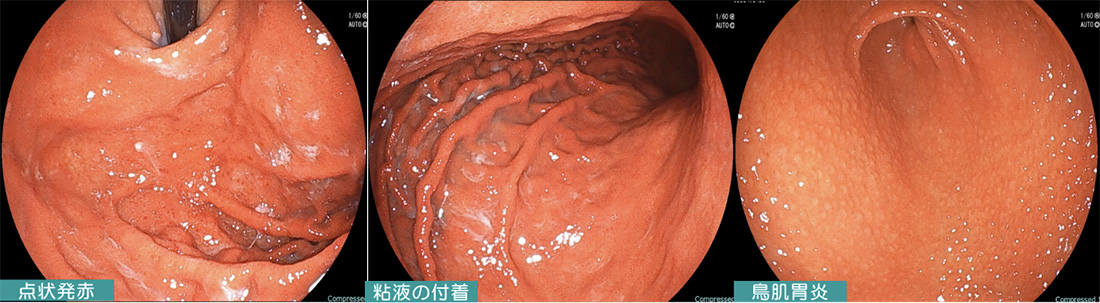
当クリニックのヘリコバクター・ピロリ感染胃炎症例
ピロリ感染胃炎の実際の内視鏡画像です。粘液がはりついていたり、発赤が強い所見や、ヒダが肥厚してみえるのが特徴です。
胃アニサキス症
疾患概要
アニサキスは寄生虫(線虫)の一種です。その幼虫(アニサキス幼虫)は、長さ2~3cm、幅は0.5~1mmくらいで、白色の少し太い糸のように見えます。
原因・症状
アニサキスが胃や腸の壁に食いついて激しい痛みなどの症状を引き起こします。ただし、食いついたことが痛みの原因ではなく、食いついた場所でアレルギー反応が起こることで周囲の粘膜が腫れて痛みなどの症状が現れます。
急性胃アニサキス症
食後数時間後から十数時間後に、みぞおちの激しい痛みや、悪心・嘔吐を生じます。
急性腸アニサキス症
食後十数時間後から数日後に、激しい下腹部痛、腹膜炎症状を生じます。
検査
胃アニサキス症が疑われる場合には、胃カメラを行い、実際にアニサキスを目で見て確認します。
治療
胃カメラで虫体を確認し、鉗子で虫体を摘出します。虫体を摘出することで痛みは消えます。
予防
魚介類を丸ごと1匹で購入した際は、速やかに内臓を取り除き、内臓を生で食べないでください。また、目視で確認し、アニサキス幼虫を除去してください。
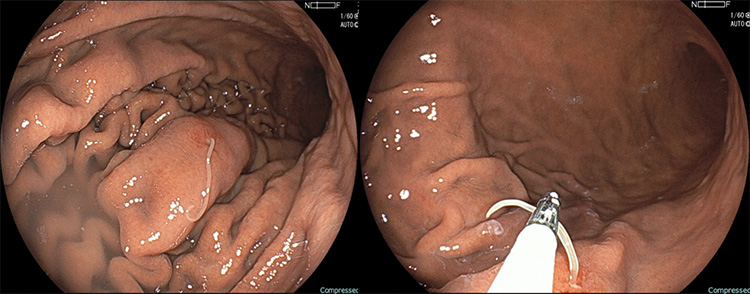
当クリニックの胃アニサキス症例
心窩部痛の精査で胃カメラを行った際に、胃粘膜に刺入したアニサキス虫体を認め、鉗子で摘除しました。
慢性便秘
疾患概要
便秘症は日常診療において遭遇することが多い疾患です。厚生労働省の行っている国民生活基礎調査の結果では、便秘は若い女性に多く発症が見られますが、男女とも加齢に伴って患者さんが増加し、高齢では男女差が消失するとされています。
原因
女性に便秘が多い原因としては、大きく三つの原因があると言われています。
一般的に便秘を引き起こすのは食習慣、睡眠など生活習慣の乱れやストレスと言われていますが、便秘症を引き起こす薬剤や病気も存在します。便秘症の主な症状としては三大愁訴(しゅうそ)として「排便回数の減少」「排便困難感」「残便感」があります。
検査
便秘症を引き起こす最も重要な病気は大腸がんです。よって、大腸カメラを受けたことがない方にはまず大腸カメラを行い、がんや大きなポリープが無いかなどを確認します。
当クリニックでは大腸カメラを受けていただく際、より楽に検査を受けていただけるように鎮静剤を使用し、お腹の手術後などの影響で検査中に痛みが伴ってしまう場合には鎮痛剤を使用し痛みを軽減するといった工夫をしておりますので、安心して検査を受けてください。
また、大腸のどこに便が貯まっているかで便秘のタイプが分かれ、治療方針もタイプごとに異なりますので、腹部レントゲンを撮影し、大腸のどこに便が貯留しているかを見極めるのも大事な検査方法であります。
診察時に内服薬を確認して薬の副作用による便秘の除外とともに、他にかかっている疾患の便秘への影響を評価することも重要です。
虚血性大腸炎
疾患概要
虚血性大腸炎は、何らかの原因で突然、または一過性の血流障害が起きることで大腸に炎症が生じ、血便や腹痛が起こる疾患です。
虚血性腸疾患の中では最も頻度が高く、日々の診療でも虚血性大腸炎の患者さんが多くいらっしゃいます。典型例としては「便秘になりがちな高齢の女性」であり、一般的には60歳以上の方に多いですが、若い方にも増えている病気です。症状が強く、大腸カメラに映る画像にインパクトがあるため、初めて発症した患者さんは重篤な病気ではないかと思われることも多いです。時に手術が必要なこともありますが、ほとんどは一過性の症状です。治療は短期間で終了し、予後は良好とされています。
原因・症状
大腸に血液を送る役割を担う動脈の血流が阻害され、大腸粘膜に血液が不足することで粘膜傷害を起こします。虚血性大腸炎は、血管の原因と腸管の原因がそれぞれ複雑に絡んで発症すると考えられています。
血管の原因としては、動脈硬化があったり血液が固まりやすい方が挙げられ、高血圧や糖尿病、脂質異常症などの生活習慣病や動脈硬化を引き起こす基礎疾患をもつ方に発症しやすいとされています。
また、腸管の原因として最も頻度が高いのは便秘です。便秘により強くいきんだ際に腹圧がかかり、大腸粘膜への血流が低下してしまいます。症状は突然の腹痛で発症し、粘膜傷害が悪化すると下痢、便器が真っ赤になるほどの血便が生じます。患者さんは血便の量に驚いて救急車で来院することも少なくないですが、輸血が必要になるほどの貧血になることは稀です。
検査
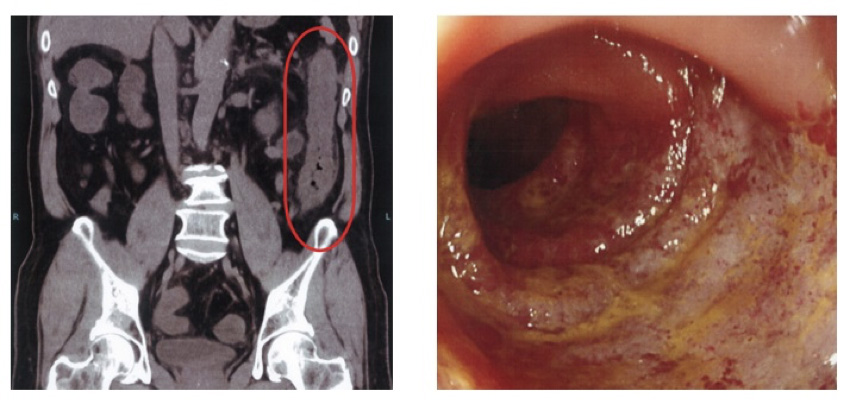
虚血性大腸炎の好発部位は身体の左側の大腸(S状結腸、下行結腸)です。腸管に炎症を生じますので、腹部CT検査を行い、虚血状態の腸管が浮腫んでいる所見が認められれば、急な腹痛後の血便といった特徴的な症状と合わせて、ほぼ診断は確定します。
また、以前は注腸検査で典型的な所見(拇指圧痕像)を確認していましたが、現在は注腸検査はほとんど行わず、大腸カメラによって直接粘膜を観察することが多いです。大腸カメラでは粘膜の発赤、浮腫、びらん、縦走潰瘍を認め、虚血粘膜と正常粘膜の境界は比較的明瞭と言われています。しかし、炎症の活動期のときや、腹部CT検査で腸管が壊死している所見が認められる場合は、大腸カメラの検査をすると穿孔(せんこう:腸に穴が開くこと)のリスクもあり、検査は慎重に行う必要もあります。
治療
基本的には予後は良好であり、入院が必要であれば絶食、点滴を数日間続け、腸管を安静にすることで症状は改善します。炎症が強ければ抗生剤を使用する場合もあります。症状が落ち着けば、少量のお粥から食事を開始し、食事形態を徐々に通常に戻していきます。問題がなければ、1週間から2週間程度で退院できます。
しかし、この病気は4人に1人ぐらいの割合で再発しやすいことが特徴であり、退院後は虚血の原因となる便秘や生活習慣病のコントロールをしっかりと行うことも重要です。また、腹部CT検査で大腸が壊死していると判断された場合は、緊急手術が行われる場合もあります。
ほかにも、炎症が強いために腸管が狭くなる(狭窄)こともあり、通過障害をきたす場合は外科的手術加療が必要になりますが、通過障害をきたす症例は稀で、保存的に加療を行える場合がほとんどです。
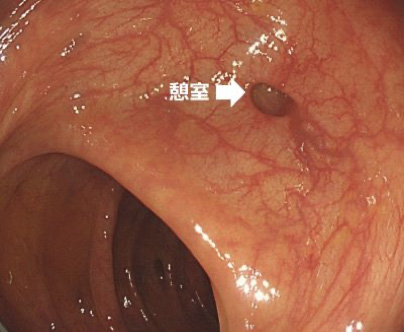
大腸憩室症
疾患概要
憩室とは、消化管壁の一部が外側に突出し、嚢状(のうじょう・袋状の形のこと)になった状態をいいます。憩室は食道、胃、十二指腸、小腸、大腸のいずれにもできますが、大腸にできることが一番多い病気です。ここでは、最も頻度の多い「大腸憩室症」について説明します。
大半の大腸憩室は無症状で臨床上は問題になりませんが、しばしば炎症を起こしたり(憩室炎)、出血した際(憩室出血)には早急な治療が必要となります。近年、大腸憩室炎や大腸憩室出血は増加傾向にあり、再発率も多いため、臨床上問題となることがあります。特に、憩室出血では1年以内に再度憩室出血を起こす確率が20~35%といわれています。日本では憩室の4分の3が右側の大腸に生じるといわれており、加齢によって進展し、左側の結腸での憩室が増加するとされています。40歳以上の中高年者の大腸に憩室があることが多く、特に食物繊維の摂取が不足している人にできやすいといわれています。
原因・症状
大腸憩室は、1個だけではなく複数個できる場合が多いです。ほとんどは後天的に出現し、大腸の壁の強さと腸管内圧のバランスが崩れることでできると考えられています。高齢化や食生活の変化によって便秘の頻度が高まり、糞便を送り出すための腸管運動が亢進(こうしん)することで腸管内圧も高くなります。その結果、圧に耐えられなくなった腸管壁の一部が、外側に膨らむことで憩室ができます。
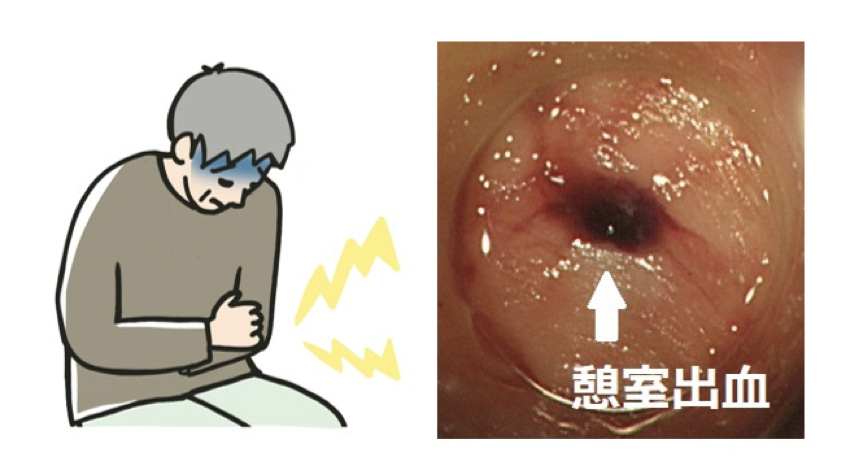
前述した通り、憩室があっても大半の方は無症状のまま生活をされています。しかし、憩室に糞便が溜まったまま長時間が経つと、内部で細菌が増殖し、憩室に炎症が生じます。これを「憩室炎」といい、腹痛や発熱、また下痢症状などが出現します。炎症の強さによっては、腸管穿孔(腸管に穴が空くこと)を引き起こしたり、膿瘍を形成したりすることもあり、非常に注意が必要です。また、憩室内の血管が貯留した便によって傷つけれられて出血することを「憩室出血」といいます。憩室炎と違って腹痛や発熱は見られませんが、突然の血便で発症することが特徴的です。
検査
診断にはどちらも血液検査や腹部CT、また下部消化管内視鏡検査などを行います。
憩室炎
憩室炎では、血液検査で白血球などの炎症反応に関連した数値の増加を認めます。また、腹部CTでは、炎症をきたしている憩室周囲の壁が肥厚したり、脂肪織が混濁したりといった炎症所見が見られます。炎症が非常に強く穿孔をきたしている場合は、上記の所見に加えて、本来見られない空気が存在することもあります。膿瘍形成を伴っている場合は、球状の膿の塊がCTで確認されます。
憩室出血
憩室出血では、血液検査で貧血の進行を確認します。また、内視鏡での検査が有効であり、出血している部分を見つけ、後述する内視鏡的止血術も行うため、検査と同時に治療も行うことができます。しかし、憩室は多発していることが多く、どの憩室から出血したか分かりにくいこともあります。血便が見られてから24時間以内に内視鏡検査を実施しても、出血している憩室が正確に同定できる割合は22%〜40%といわれています。内視鏡を行って出血している憩室が分からなかった場合は、造影CTや血管造影検査などの別の検査で出血部位を評価することもあります。
治療
憩室炎および憩室出血の治療としては、どちらも数日間の絶食による腸管安静が基本となります。絶食を行う場合は、水分や栄養が不足するため、入院の上、点滴での治療を行います。
上記の治療に加えて抗菌薬投与を行うことで、細菌の増殖を抑えます。ほとんどの場合は抗菌薬の投与で軽快しますが、穿孔や膿瘍を形成している場合は、外科的手術や膿瘍ドレナージといった追加治療が必要となることもあります。
憩室出血
まず内視鏡を行い、出血している憩室が同定できた場合は、医療用のクリップやスネアというゴムを出血部位に掛けて止血を行います。
注意点としては、適切な治療を行って症状が改善したとしても、憩室炎も憩室出血も非常に再発しやすい疾患とされています。ほとんどは無症状のまま経過することが多く、必要以上に恐れる必要はありませんが、治療歴のある方は、腹痛や血便が出現した際には速やかに医療機関への相談を検討してください。
生活習慣病
生活習慣病は、糖尿病、脂質異常症、高血圧、高尿酸血症、アルコール性肝疾患、がん、歯周病など、生活習慣が発症原因に深く関与していると考えられている疾患の総称です。定期的に健康診断・人間ドックを受診いただくことで、ご自身の身体状態を把握し、必要に応じ早期に生活習慣を改善することが重要です。
動脈硬化
動脈硬化とは、高血圧、糖尿病、脂質異常症などの生活習慣病や喫煙習慣によって引き起こされ、動脈の血管が硬くなって弾力性が失われた状態です。
高血圧
高血圧症(高血圧)とは、年齢や合併症によって基準は異なりますが、一般的には診察室で計測した収縮期血圧が140mmHg以上または拡張期血圧が90mmHg以上の状態を指します。
糖尿病
1型糖尿病
インスリン分泌が高度に低下した1型糖尿病患者様においてはインスリンによる加療が不可欠となります。当クリニックでは、インスリンの自己注射およびインスリンポンプ療法を行うことができます。さらに、インスリンポンプ療法の中でも、持続血糖モニター機能をもったインスリンポンプを用いて血糖管理を行うSAP療法を積極的に行っています。
2型糖尿病
肥満や運動不足等のために血糖値を下げるホルモンであるインスリンの作用が弱くなり、高い血糖値が持続する状態です。血糖値が多少高くても自覚症状は全くありませんが、網膜症、腎症、神経障害、動脈硬化症といった合併症が静かに進行します。合併症が進行するとさまざまな自覚症状が出てきますが、そこから元に戻すことは難しいため、早期発見し早期治療が必要な病気です。血糖値を良好に保つことで上記の合併症の進行を抑えることができます。
脂質異常症
コレステロールや中性脂肪が血液中に増加する病気です。心筋梗塞などの動脈硬化を引き起こします。原因検索と併せて、頸動脈超音波検査や動脈脈波伝播速度検査などを用いた動脈硬化の評価も行います。生活習慣のアドバイスや薬によってコレステロール、中性脂肪の低下をめざします。
高尿酸血症(痛風)
痛風発作は中年男性に好発しますが、痛風・高尿酸血症治療の一番の問題点は関節の痛みがなくなると通院を自己中断してしまうことです。
クローン病
疾患概要
大腸および小腸の粘膜に慢性の 炎症 または潰瘍をひきおこす原因不明の疾患の総称を「炎症性腸疾患(Inflammatory Bowel Disease:IBD)」といいます。クローン病(Crohn’s Disease:CD)もこの炎症性腸疾患の一つです。
原因・症状
IBDの原因としては、なんらかの遺伝的な素因を背景として、食事や腸内細菌に対して腸に潜んでいるリンパ球などの免疫を担当する細胞が過剰に反応して病気の発症、増悪にいたると考えられています。遺伝的な素因と環境因子、免疫学的な異常等多因子が関与していると考えられています。諸説ありますが、現段階ではっきりと証明されたものはありません。CDの症状、重症度は患者様により様々です。病変部位(小腸型、小腸・大腸型、大腸型)によっても異なります。その中でも特徴的な症状は腹痛と下痢です。さらに発熱、下血、腹部腫瘤、体重減少、 全身倦怠感 、貧血などの症状もしばしば現れます。また 瘻孔 、 狭窄 、 膿瘍 などの腸管の合併症や関節炎、虹彩炎、 結節 性紅斑、肛門部病変などの腸管外の合併症も多く、これらの有無により様々な症状を呈します。
検査
消化管精査、全身の状態把握として、上部内視鏡、下部内視鏡、小腸内視鏡(ダブルバルーン内視鏡、カプセル内視鏡)、CT、MRI、超音波検査、消化管造影検査(小腸造影、大腸注腸造影)等を行います。行う検査は患者様の病態に応じて検討しています。
治療
内科治療(栄養療法や薬物療法など)と外科治療があります。
潰瘍性大腸炎
疾患概要
潰瘍性大腸炎(Ulcerative colitis:UC)は大腸の粘膜(最も内側の層)にびらんや潰瘍ができる大腸の炎症性疾患です。
病変は直腸から連続的に認めるのが特徴です。病変の拡がりにより、全大腸炎、左側大腸炎、直腸炎と定義されます。時に目や皮膚、関節等に消化管合併症を併発することもあります。現在日本では指定難病対象疾病となっており、約20万人の患者さんがいらっしゃいます。
今後も増加が見込まれ、10年後には50~100万人に達するとも言われており、原因の解明や治療法の確立が急務である疾患です。もともとは生産年齢層に発症する病気で、社会的、経済的影響が大きいと言われていましたが、最近では高齢の方でも発病する傾向にあり、今や全年齢層に発症しうることが分かっています。
原因・症状
原因はいまだに不明ですが、何らかの要因により免疫異常が発症し、大腸がその主なターゲットになります。ターゲットとなった大腸で炎症を引き起こし、腸がただれて潰瘍ができ、出血や下痢を引き起こします。原因は不明ながら、食生活の変化(高脂肪、高たんぱく食など)が原因で腸の免疫機能に異常が発生し、その結果、免疫異常が誘導される可能性が高いと言われています。昔の日本における野菜、魚類中心の食生活から肉類が増加したのが一つの要因とされています。その他、精神的、身体的ストレスも関わるのではないかと様々な研究が行われています。
症状としては下痢や血便、腹痛が認められます。重症になると、発熱、体重減少、貧血などの全身の症状が起こります。また、腸管以外の合併症として、皮膚の症状、関節や眼の症状が出現することもあります。
検査
病気の診断やひどさ、治療の効果を判定するためにいくつかの検査方法があります。まず、血液検査では炎症の程度、下痢による栄養状態の変化、出血による貧血の程度、いろいろな治療による他臓器への影響(肝臓や腎臓など)を調べます。そして、腸自体の炎症は内視鏡、レントゲン検査、超音波、CT、MRI検査などが行われます。特に内視鏡検査で実際の病変がある場所、炎症の程度を評価し治療法の決定、変更を行うようになっています。
治療
食事に関しては、一般的には低脂肪・ 低残渣 の食事が奨められています。内科治療としては、主に5-アミノサリチル酸製薬、副腎皮質ステロイドといった内服薬が用いられます。難治症例に対してはチオプリン製剤、タクロリムスといった免疫調整/抑制剤やJAK阻害剤といった内服薬を用いる事もあります。
またほかに抗TNFα受容体拮抗薬、抗IL-12/23抗体製剤、抗α4β7インテグリン抗体製剤と言った生物学的製剤が使用される場合があります。薬物治療ではありませんが、血球成分除去療法が行われることもあります。残念ながら現段階において完治する治療法はありません。
薬での治療が十分効果を発揮しない場合や炎症がひどくなりすぎる場合には、手術により病変が出現している大腸を手術で切り取る場合もあります。炎症はなんとか薬で抑え込めても、長年にわたる炎症はがん化することもありますので、その場合にも手術治療が必要になります。
過敏性腸症候群
疾患概要
下痢や便秘、膨満感や腹痛など、おなかの不快な症状が継続的に生じているにも関わらず、腸にはあきらかな異常を認めない病気です。先進国に増えているうえ20~40歳代に多く見られるもので、女性がやや多いといわれています。
原因・症状
原因は定かではありませんが、ストレス、知覚過敏、消化管の運動異常などと推定されています。
検査
診断は自覚症状を基に行う、「RomeⅣ基準」により行われます。排便頻度や便の形状、腹痛と排便の関係性などの要素により診断されます。
治療
生活習慣の改善をベースに、食事、運動、薬物のそれぞれの療法を組み合わせて取り組む事となります。食事療法では、刺激物を避けながら食物繊維を積極的に摂取します。運動療法では、適度な運動を取り入れ、腸の動きを整えます。薬物療法では、神経伝達物質、セロトニンをコントロールします。それら以外にも、便に含まれる水分量の調節や乳酸菌製剤、緩下剤などが用いられます。